[卵圆孔未闭或房间隔缺损]最近我的宝贝检查出来的问题怎么办? 希望下边的资料对您有好处: 发病率 房间隔缺损是先天性心脏病中最常见的一种病变。根据Abbott 1000例单纯性先天性心脏病的尸体解剖,房间隔...+阅读
孩子已经3岁了,容易感冒.咳嗽.得先心病3年,想做手术,不知道何时做合适?不知不用手术,自己能不能长好?
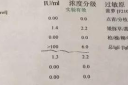
希望下边的资料对您有好处: 发病率 房间隔缺损是先天性心脏病中最常见的一种病变。根据Abbott 1000例单纯性先天性心脏病的尸体解剖,房间隔缺损居首位,占37.4%。但因临床表现多不明显,常被忽视,因而临床发病数较上述数字为低。1982年,黄铭新等统计上海地区4043例先天性心脏病,其中房间隔缺损 1054例,占26.1%,为先天性心脏病的首位。上海第二医科大学附属仁济医院 7745例心脏直视手术中,共有房间隔缺损693例,占8.9%。 房间隔缺损多发于女性,与男性发病率之比约为2:1。但在笔者等的手术病例中,男性较多,与女性之比约为1.7:1。 胚胎学和发病机制 在胚胎的第4周末,原始心腔开始分隔为四个房室腔。发育的过程是:原始心腔腹背两侧的中部向内突出生长增厚,形成心内膜垫。腹背两心内膜垫逐渐靠近,在中线互相融合,其两侧组织则形成房室瓣膜组成的一部分,在右侧为三尖瓣的隔瓣;左侧为二尖瓣的大瓣。此外,侧垫亦发育成瓣膜,共同组成三尖瓣和二尖瓣,将心房和心室隔开。与此同时,心房和心室也有间隔自中线的两端向心内膜垫生长,将心腔分隔成为两个心房和两个心室。 心房间隔自后上壁中线开始,对向心内膜垫生长,下缘呈新月形,终于和心内膜垫融合,称为原发房间隔,将心房分隔为左、右两个腔隙(图33一01)。 如在发育的过程中,原发房间隔停止生长,不与心内膜垫融合而遗留间隙,即成为原发孔(或第一孔)缺损。在原发缺损病例中,往往有房室瓣膜甚至心内膜垫发育不全现象,如二尖瓣大瓣和三尖瓣隔瓣的分裂,以及腹背心内膜垫呈分裂状态而禾融合,称为房室通道。有时还兼有室间隔缺损(见本章第二节)。 当原发房间隔向下生长而尚未和心内膜垫融合以前,其上部逐步被吸收,构成两侧心房的新通道,称为房间隔继发孔。在继发孔形成的同时,于原发房间隔的右侧,另有继发房间隔出现,其下缘的新月形开口并不对向心内膜垫,而是偏向后下方,对向下腔静脉入口生长。 为了维持胎儿左心的血循环,继发房间隔的下缘和原发房间隔的上缘虽然互相接触,但并不融合。原发房间隔如同瓣膜(卵圆孔瓣膜)。,只允许血液自右向左转流,而能防止自左向右的逆流(图33- 02)。继发房间隔遗留的缺损呈卵圆形,称为卵圆孔。 婴儿出生后,开始呼吸,肺循环的血容量大为增加,但左、有心室肌肉的厚度和发育依然是相等的。随着婴儿的成长,主动脉瓣超过肺动脉时,左一心室肌肉开始增生、肥厚,压力逐渐增大,影响左心房血液的排出。因而使左心房压力太于右心房,卵圆孔瓣膜紧贴继发房间隔,关闭卵圆孔。一般在第八月或更长的时间,完全断绝左、右两心房间的血运。但有20%~25%的正常人,卵圆孔瓣膜和房间隔并不全部融合,遗留着探针大小的小孔,称为卵圆孔未闭。这种小孔的存在,并不引起血液分流,在临床上并无重要意义。但在施行心脏导管术检查时,偶尔心导管可能通过卵圆孔进入左心房,这应该值得注意,以免与房间隔缺损混淆。 如原发房间隔被吸收过多,或继发房间隔发育障碍,则上下两边缘不能接触,遗留缺口,形成继发孔(或第二孔)缺损,这是临床上常见的一种。有时原发孔和继发孔缺损可同时存在。 分类 分类方法较多,各学者意皿尚不一致。笔者等根据胚胎学和病理解剖,分为两大类,即原发孔缺损和继发孔缺损,后者远较前者多见。根据上海市胸科医院、中国医学院阜外医院、上海第二医科大学和人民解放军第四军医大学附属医院等单位的资料:(包括内部资料),从1957一1989年底共施行了房间隔缺损手术2970例,其中继发孔缺损占到95.7%(表33-0I)。由于临床表现和治疗方法不同,将分节予以叙述。 第一节 继发孔缺损 病理解剖 继发孔缺损的数目、大小、形状和位置各有不同。绝大多数的缺损为单发性。有时可以有两个或许多小孔同时存在。大的缺损几占全部房间隔,小的只能容纳探针。一般来说;即使能够活到成年期的病例,缺损亦不小,直径约在2~4cm。缺损的形状和位置常与类型有关。 继发孔缺损可分为四个类型
(一)卵圆孔型或称中央卵圆孔缺损为临床上最常见的类型,发病率占总数的75%以上。绝大多数病例。缺损为单发性的,呈椭圆形,长约2~4cm,位于冠状窦的后上方,。周围有良好的边缘,尤以上部更为明显(图33—03)。缺损距离传导系统较远,容易缝合,效果良好分。但个别病例的缺损,可呈筛孔形。
(二)下腔型或称低位缺损远较卵圆孔型少见,约占总数的12%以上。缺损为单发性,位置较低,呈椭圆形,下缘缺如,和下腔静脉的入口没有明显分界(图33—04)。有时伴有下腔静脉瓣,手术时应特别注意。
(三)上腔型或称高位缺损 又名静脉窦(sinus venosus)缺损,国外有不少病例报告,但国内少见,约占总数的3.5%以上。缺损位于卵圆孔上方,紧靠上腔静脉的人口。缺损一般不大,约为1.5~1.75cm,其下缘为明显的新月形房间隔,上界缺如,常和上腔静脉连通,使上腔静脉血流至左、右心房(图33—05)。这类病例几乎都伴有右上或右中叶肺静脉异常,血液回流入上腔静脉内。
(四)混合型或称兼有上述两种以上的缺损 临床上较少见。 患继发孔缺损的病例,有时可伴有其他畸形,如肺动脉瓣狭窄、右肺静脉异位回流、二尖瓣狭窄(Lutembacher综合征)、双上腔静脉、右位主动脉弓等,约占15%。 病理生理 正常时,左心房压力(8~10mmHg)无论收缩期或舒张期都比右心房高(3~5mmHg)o因此,当间隔缺损存在时,血液系自左向右分流,临床上并无发绀症状。分流量的多少与缺损大小和左、右心房间的压力阶差成正比例,与肺血管阻力的高低成反比例。一般每分钟可达7~20L不等(正常右心流量约为5L),超过周身循环量2~3倍,甚至4倍。一般对周身循环量影响不大,血压改变很少。 由于心内分流的结果,经过右心房、右心室和肺部的血流量远较左心为多,右心房、右心室和肺动脉主于因而扩大,属于典型的舒张期负荷过重类型;左心房、左心室和主动脉相应缩小。 随着年龄的增长,肺小动脉发生痉挛,以后逐渐产生内膜增生和中层增厚,引起管腔狭小和阻力增高,形成肺动脉高压,减少分流量。1961年,Besterman报告肺动脉高压有两种隋况:①动力性高压,是指肺部血循环量增加的结果,肺小动脉阻力不大,在5 wood/m2以内;②阻塞性高压,是指肺小动脉有病变,阻力增大的结果,其阻力超过5 wood/m2西前者较为多见,后者只占15%~18%。肺动脉高压发生后,不仅常能引起肺部并发症,如呼吸道感染和血栓形成,而且能使右心血液的输出受到障碍,产生右心室和右心房肥大,终于引起右心衰竭。但因右心具有负担高血量的生理功能,所以发生衰竭的年龄一般较迟,多在20~30岁以上。当右心压力增高到一定限度时,右心房内的部分血液可逆流入左心房,形成自右向左的分流,临床上产生发绀症状。这说明病程的演变进入晚期阶段。 临床表现 (1)症状 房间隔缺损的症状多不一致,与缺损大小和分流量多少有密切关系。缺损大者,症状出现较早;缺损小者,可长期没有症状,一直潜伏到老年。多数病例在小儿时期并无任何症状,常在体格检查时始被发现;一般到了青年期后,大多在21~40岁之间开始出现症状。 主要症状为劳动后气急、心悸或呼吸道感染和心力衰竭等。 婴儿病例由于出生后肺循环阻力仍较高,故缺损巨大者,可有少量血自右向左分流,而出现轻度发生后数月,肺循环阻力逐渐降低,右心房压力亦低于左心房,发绀即行消失分越是因为血液系自左向右分流的缘故。但到了病程的晚期,血液转为逆流(自右向左)时,则出现一定程度的发绀,并继续加重,直至死亡。 小儿病例因为肺部充血,容易反复发作严重的肺部感染,表现为多咳、气急,甚至肺炎症状。由于左心血流量的减少,患者多有体力缺乏,容易怠倦和呼吸困难。劳动后更易感到气急和心悸。此外,右心舒张期负荷过重长期存在,可继发肺动脉高压和右心衰竭。但其演变比较缓慢,可迁延达数年之久。
(二)体征 体态发育大多正常。右心室扩大,随着年龄的增长,可使邻近的胸骨和左侧肋骨轮廓显示膨隆饱满。扪诊可发现抬举性搏动力增强。叩诊时,心界可扩大,特别在左胸第
2、3肋间因肺动脉扩张而更加明显。 心脏听诊方面,主要发现为肺动脉瓣区收缩期杂音和第二音亢进及分裂;对诊断有重要意义。收缩期杂音通常出现较迟,多在3~4岁始能听到。杂音的响度多为Ⅱ~Ⅳ级,呈喷射性,以左侧第
2、3肋间靠近胸骨边缘处为最响亮,有时可伴有震颤。这种收缩期杂音并非血流通过缺损所产生,而是由于大量的血液经过正常肺动脉瓣而进入扩大的肺动脉所引起。肺动脉第二音的亢进和分裂,也是由于右心室大量血液进入肺动脉内,使肺动脉瓣关闭有力、稍迟所形成。部分缺损较大的病例,在心前区可听到三尖瓣相对性狭窄的短暂滚筒样舒张期杂音,系大量血液经三尖瓣口进入右心室时所产生j有的病例可在胸骨左缘第
4、5肋间听到收缩期杂音增强或听到舒张期杂音,前者是由右心室扩大后引起相对性三尖瓣关闭不全所产生,而后者乃是相对性肺动脉瓣关闭不全所造成。当肺动脉高压形成后;肺动脉瓣区收缩期杂音可见减轻,但是第二音亢进更明显,而分裂变窄或消失。 晚期病例发生右心衰竭时,则有颈静脉怒张、肝大和坠积性水肿等体征。
(三)放射线检查 放射线征象主要表现为:①心脏扩大,尤为右心房和右心室最明显,这在右前斜位照片。中更为清晰;②肺动脉段突出;肺门阴影增深,肺野充血,在透视下有时可见到肺门舞蹈,晚期病例可有钙化形成;③主动脉弓缩小(图33—06)。此外,一般病例并无左心室扩大,可与室间隔缺损或动脉导管未闭区别。
(四)心电图检查 典型的房间隔缺损常显示P波增高,电轴右偏,常在+60~+180度之间。大部分病例可有不完全性或完全性右束支传导阻滞和右心室肥大,伴有肺动脉高压者可有右心室劳损。额面心向量图示QRS环呈顺钟向转位,环体主体部位于X轴的下方。
(五)心导管检查 心导管检查为房间隔缺损的有效诊断方法。目前一般学者都认为,。对可疑或严重病例,应从下肢大隐静脉途径插入心导管,容易通过缺损而进入左心房,通过率高达85%。但对上腔型缺损的病例,则应采取上肢静脉插入的途径,较为便利。 施行导管检查时,需要注意心导管的行程有无异常,如心导管由右心房直接插入左心房时,即可明确诊断;同时还要测定各部位的压力和收集各部位的血液,检查其氧含量,从而推算有无分流存在,自左向右分流量多少,以及肺循环阻力的情况,并注意心导管在缺损内上下活动范围,以估计缺损的大小。只有这样,才能作出正确诊断。 一般说来,患房间隔缺损的病例,右心房血氧含量常较上腔静脉高出2容积%。 如上所述,正常人有萝同圆孔未闭者一般占20%~25%。在这情况下,心导管可插入左心房,但无异常分流,右心房的压力和血氧含量亦无改变,故可与房间隔缺损区别。在笔者等早期的手术病例中,由于没有注意到这点,曾有一例误作了手术。同样,如果只重视右心房血氧含量增高,而忽略心导管的通过,也可能引起错误诊断。例如单纯性右肺静脉异位回流,就可造成这种现象。总之,只有心导管插进左心房,而右心房血氧含量同时超过上腔静脉2容积%时,才能肯定诊断。 如果卵圆孔缺损较大,。右侧边缘贴近心房侧壁,则心导管容易通过缺损而进入右肺静脉,容易误诊为右肺静脉异位回流。但在插管时,如估计心导管已通过缺损,可尽量使其弯曲的尖端朝向左方而不可转向右方推入,如此即可避免这种错误。当心导管已插入右肺静脉,则在拔管时,应注意心导管尖端的转移方向,可帮助鉴别诊断。在右肺静脉异位回流,心导管退回心房时,其尖端始终朝向右侧;而肺静脉在正常位置眷'则于退回心房时,心导管尖端可有一定程度转向后方或左后方。 在房间隔缺损的患者;多采用大隐静脉插管法。与上肢插入的途径比较,这种插法固然不容易插进肺动脉,以致有时不能测定肺动脉压力,但从实践证明,在继发性肺动脉高压的病例中,右心室收缩压几乎与肺动脉压相等(但平均压略低于肺动脉)。因此,笔者等根据右心室压力和分流量,可将本病分为三级五组。 Ⅰ级:右心室收缩压小于60mmHg或平均压小于25mmHg者,其中自左向右分流量小于肺血流量的20%,列为甲组;大于20%,列为乙组。 Ⅱ级:右心室收缩压在60~90mmHg之间或平均压在25—35mmHg之间者,分流量都较多。 Ⅲ级:右心室收缩压大于90mmHg或平均压大于35mmHg者,其中分流量以自左向右为主的,列为甲组;以自右向左为主的,列为乙组。 这种分级分组的血流动力学改变,基本上与临床症状、体征等有一定的关系,可作为手术选择的参考。
(六)左心房造影检查 普通静脉法心血管造影多不能清晰地显示缺损。左心房选择性造影术对诊断比较有帮助。但因手续复杂,成功率低,临黜多不采用。造影方法,是将特制侧孔导管(顶端关闭无孔,在侧面开口)的尖端插过缺损少许,进入左心房内后,用快速加压法注入显影剂,连续摄片。有缺损的病例,放射线照片可显示造影剂回流至右心房,因而可与卵圆孔未闭鉴别。这种造影以左前斜位摄片较为清晰。但本病的诊断,一般不许依靠心血管造影。
(七)超声心动图检查右心房和右心室内径增大,室间隔活动与左心室后壁同向,三尖瓣活动幅度增大。在主动脉一房间隔的波群上示波形间断。在继发孔缺损时,主动脉至缺损之间的残端较长,心房后壁与缺损之间也有残端可见。在上腔型与下腔型缺损者,缺损的后缘无残断可见(图33—07)。目前由于造影技术的进步完全可以明确诊断。 诊断和鉴别诊断 如上所述,房间隔缺损的诊断一般不难。根据临床症状、听诊发现、放射线胸片和心电图检查,往往可以得出结论。如在心导管检查中,心导管通达左心房,同时右心房血氧含量超过上腔静脉2容积%时,更可进一步明确诊断。 在鉴别诊断方面,首先应和原发孔缺损型鉴别。这一点非常重要,关系到手术时基本方法的选用。原发孔缺损的患者,症状出现较早每而且严重,多见于小儿或少年时期。心电图、额面心向量图在鉴别诊断上有重要意义,将于下节内详述10 其次是上腔型缺损,常伴有右肺静脉汇入上腔静脉。在插管时,可见心导管经上腔静脉而进入右肺静脉;同时,上腔静脉血氧含量在未达右心房之先即已升高,这可和卵圆孔型缺损区别。.卵圆孔型缺损者,心血管通过缺损.一般在第7与第8胸椎交界的水平。 再次,约15%~20%房间隔缺损的病例,伴有其他先天性心脏病,如肺动脉瓣狭窄、右肺静脉异位回流,二尖瓣狭窄和双上腔静脉等,应于手术前作出明确诊断。否则,如上述各病未被发现而贸然施行手术,不但不能收到预期效果,而且发生循环障碍,可促使死亡。 房间隔缺损伴有肺动脉瓣狭窄约有10%(即法洛症)。房间隔缺损的患者常发生肺动脉高压,致使肺动脉扩大,其瓣口处相应狭窄,结果产生收缩期杂音与第二音亢进和分裂。如果伴有肺动脉瓣狭窄,其收缩期杂音更加响亮而粗糙,并常能扪及收缩期震颤,但肺动脉第二音反而减弱,甚至消失,这都可作为鉴别诊断的要点。用心导管测定压力,如果右心室收缩压较肺动脉主干超过20mmHg,且为二者同时存在的证据。 房间隔缺损或肺静脉异位回流都能使右心房血氧含量增高,不易鉴别;如果二者同时并存(约占15%),诊断更为困难。在手术讨群中,必须观察右肺静脉和房间沟的关系。同时还要用示指探杏心房:明确诊断,作出手术的计划。 有Lutembacher综合征的病例,除有房间隔缺损体征外,在心尖区可听到明显的第一心音亢进、舒张期杂音和开放拍击声;放射线照片可显示左心房扩大等。 双上腔静脉病例,在后前位放射线照片上常见到主动脉弓的左上缘有新月状的阴影,向上延至左锁骨处,使纵隔上部呈V形阴影。必要时,作左心导管检查或造影,可确立诊断。 此外,房间隔缺损亦应和其他先天性心脏病鉴别,如室间隔缺损、动脉导管未闳等,因为这些病例虽同样地都能引起肺部充血和肺动脉压力增高。这些病例都有左心室肥大,左心室负荷过重的表现,故放射线和心电图检查对诊断有很大帮助。心导管检查可以进一步明确诊。 病程演变和预后 患房间隔缺损时,血液自左向右分流,增加右心和肺循环的负担,长久以后,可引起肺动脉高压和右-心衰竭,终致死亡。一般说来,其预后较其他先天性心脏病为佳,平均寿命约为35岁,半数患者可生存到50岁以上。1958年Keith报告,440例房间隔缺损的病程演变(图33-08),其中381例为继发孔缺损,59例为原发孔缺损:可以看出患者在35岁以后病情发展是很快的。 治疗 治疗原则为修补缺损。
(一)手术发展史房间隔缺损的修补有30余年历史。1948年,Murray.首先在临床上用阔筋膜在心外缝扎间隔前后,以减小缺损的范围。1951年,Sondergaard使用粗丝线贯穿缺损前缘,于房间沟处结扎,以关闭缺损。1952年,Bailey利用扩大的右心房壁,压陷于缺损处,缝合于其周围,关闭缺损。同年,Gross应用特制的“橡皮井”缝合于右心房壁上,使血液充盈饼“井”内。在手指直接引导下,缝合缺损。Dogliotti对后三种方法作了改进,即在心房内示指引导下,用心房壁缝补于缺损边缘,称为闭式修补术,获得满意效果。其他方法,由于缝补不完善而被直视手术所替代。 1952年Lewis和1953年Swan先后采用低温麻醉,阻断血流,切开心房,在直视下缝合缺损。1953年,Gibbon更使用体外循环,,进行直视修补术。心内直视修补术能完全缝合缺损,矫正病变,成为大多数单位所采用的治疗方法。 1957年侯幼临等首先完成房间隔缺损环扎术。1958年,石美鑫等、兰锡纯等先后应用低温麻醉,完成心内直视修补术。随后,应用体外循环进行修补术。1968年,汪增炜等又开展常温麻醉下闭式修补术;称闭式埋人心内褥式缝合法。
(二)手术适应证和禁忌证 常因手术的改进而有所不同。随着手术危险性的降低和手术后疗效的提高,一般认为,手术适应证可以放宽。早期手术的优点是;可以避免日后发生不可圃复性的肺小动脉硬化和右心衰竭,以致无法医治。个别学者认为,房间隔缺损应和动脉导管未闭相同,凡是诊断明确的病例,无论有无症状,都应施行手术修补。但多数学者不同意这种见解,他们认为,手术死亡率虽然很低,但尚有一定程度的危险性.,所以提出手术适应证如下:?①具有气急、心悸症状或曾发生心力衰竭者;②虽无症状,但有右心扩大和肺充血现象者;③手术不应该受到年龄限制;最好争取早日手术,如10~15岁,并对老年病例发生症状者,亦应考虑手术治疗|,但在45岁以上,尤其60岁以上手术者,死亡率高;发生肺血栓者也高;④根据心导管检查的结果,可作为手术的依据。 一般Ⅰ级甲组患者,分流量少,缺损不大,直径小于1cm,可不予手术治疗和工级乙组和Ⅱ级患者,症状明显,分流量多,缺损也大,多在1~5cm之间,需要手术治疗,手术危险性小,效果也良好。,Ⅲ级甲组患者,可争取手术治疗,但病情严重,手术死亡率高。Ⅲ级乙组患者主要为自右向左分流;临床上有发绀症状,表示病程已到晚期,是手术的禁忌证。因为在这种情况下缝合缺损,截断了右心血液缓冲作用,势必增加右心负担,更易引起心力衰竭,加速死亡。文献中就有9一个这样的患者施行手术,结果8例死亡。这是惨痛的教训,足资借鉴。 需要说明的是,心力衰竭和肺动脉高压是病情相当严重的表现,施行手术的危险性较高,但并非手术的绝对忌证。至于肺动脉高压达到何种程度时,才应列为手术的禁忌证,各学者意见不一致。如 McGoon报告,肺动脉收缩压超过75mmHg时,手术危险性大,死亡率高,应慎重考虑。在他的19例手术中,10例死。Sween亦指出,肺小动脉阻力超过8.8 wood/m2,不宜手术治疗。在他施行肺小动脉阻力超过10 wood/m2的3例中,2例死亡,1例生存,术后经心导管检查,肺动脉高压未见改善,疗效自然不佳。上述情况,虽然不能作为手术禁忌证的标准,但可作为选择患者的参考。
(三)手术方式选择 手术方式有三种,即常温麻醉下闭式修补术、低温麻醉下直视修补术和体外循环下直视修补术。三种方式都有优缺点,各学者意见也不一致。 常温麻醉下闭式修补术为个别学者所采用。它具有不需特殊设备,手术时间短的优点;但有可能遗留缺损的缺点。适用于I级甲组和乙组卵圆孔型缺损的患者。低温麻醉下直视修补术曾为多数学者所采用。低温麻醉需要的设备比较简单,有容易推广的优点;但在修补时,受到8分钟时间的限制,就必须要有一组操作熟练、配合密切的手术人员,有时还不能做到妥善缝合的缺点。一般适用于Ⅱ级卵圆孔型缺损的患者。体外循环下直视修补术已较为常用。体外循环下手术,有充分时间能完善地修补各种类型缺损;但体外循环的使用,比较复杂,也有不经济的缺点。一般应用于Ⅱ级和Ⅲ级甲组、或较大的下腔型、上腔型缺损的患者,包括肺动脉高压、心律失常的患者。对诊断不明确或伴有其他先天性心脏病(约占15%),如怀疑为原发孔缺损、右肺静脉异位回流者;估计心内操作时间较长,都应在体外循环下完成手术。
(四)局部解剖学 在未叙述心内操作之前,有必要复习一下右心房内局部解剖。右心房壁内部的外侧面有许多小梁和梳状肌。在正常情况下,有三个入口和一个出口。前者为上腔静脉、下腔静脉和冠状窦,后者为三尖瓣。在下腔静脉入口的前面,有下腔静脉瓣(图33-09),此瓣在胚胎时,主导血流直接流向左心房。有时,瓣膜增大,伸展至右侧,手术时可错将此瓣膜认为缺损.下缘而缝合,导致下腔静脉血液流入左心房,造成莫大的错误。这是手术时应该特别注意的。 卵圆窝位于房间隔的后中部,具有卵圆环。环的组织在前上方较为坚厚,而后下方相对下腔静脉的入口,则比较薄弱,甚至消失。 冠状窦的开口,位于卵圆窝的前下方和下下脉静脉入口的前上方,三尖瓣开口又在其前方,因此,冠状窦口的位置实质上介于卵圆窝和三尖瓣之间,其口径约可容纳一示指尖。原发孔缺损在其前下方,而继发孔缺损则在其后下方。因此,手术时示指直接扪查冠状窦口,可作为确定缺损类型的指标。 房室结一般在冠状窦口的前上方,相距约0.5mm。房室传导束(His束)沿三尖瓣纤维环的上方而进入室间隔内。这种解剖关系,在修补原发孔缺损时应该特别注意。
(五)手术方法 手术前准备和一般心脏大手术相同。手术前二天开始给予抗生素注射j预防感染。心脏扩大或心代偿功能较差者手术前应给洋地黄。 三种手术方法,分别叙述如下。 1-常温麻醉下闭式修补术又称闭式埋入心内褥式缝合法。 (1)麻醉和切口:患者仰卧,向左侧偏斜300,右臂肩、肘关节各前屈90,固定于支架上。在针刺麻醉或乙醚麻醉下,于右胸前外侧作一弧形切口,经第4肋问进入胸腔。靠近胸骨边缘切断第4肋软骨,用大型自制肋骨牵开器敞开切口。 沿右膈神经前lcm处,纵行切开心包,上至心包腔顶点,下达膈肌以上反折处,并在其上端,自右向左横行剪开,下端也平膈肌向左剪开2—3em,形成u形切口。心包前缘向前紧拉,与胸壁缝合固定;心包后缘缝于一块棉垫,向外牵拉,固定棉垫。这样能充分地显露右心房(图33—10). (2)检查:心包切开后,首先看到右心房显著扩大,并有肥厚现象;肺动脉也扩大,比主动脉还粗,甚至将近2倍。在肺动脉主于处常能扪到收缩期震颤。在右心房壁上稍施压力,可扪到缺损边缘,估计其大小和位置。如在心房后侧部触到收缩期震颤时,可拟诊为原发孔缺损(房室通道)。再仔细检查房间沟处,确定有无异常的肺静脉进入右心房或上腔静脉。同时还需检查是否伴有其他先天性病变,如肺动脉瓣狭窄、动脉导管未闭和左上腔静脉等(后两种只能在双侧切口时才能发现)。 为了更准确地估计缺损的大小、位置和形态,必须进行心房内手指检查。这是非常重要的步骤。手术者从而能够在尚未切开心房之前,了解病变情况,预先作出修补计划。在右心耳底部作一荷包缝线,切开心耳,插入带上无示指远端手套的右示指(便于精确扪查),进行直接探查。首先要确定是否有缺损,并估计缺损的大小和形状,注意边缘情况。再扪查上、下腔静脉和冠状窦人口与缺损的关系,特别注意下腔静脉瓣和冠状窦口,确定缺损类型。如果发现冠状窦口扩大,当可考虑左上腔静脉的存在。然后,检查至尖瓣,并通过缺损再检查二尖瓣,注意是否有狭窄或关闭不全。在缺损的边缘,更需详细探察右肺静脉有无异位。如证实为卵圆孔型、缺损又不大者,即可进行闭式修补术,拔出示指,结扎心耳,控制出血。 (3)修补缺损:先解剖出房间沟,便于缝针穿出、结扎。再准备一条较长的7号丝线,两头各穿上5cm大弯针(3/8圆)用心耳钳钳住相当于房间隔缺损下缘的右心房外侧壁。,并在其中作一小切口),周围作一荷包缝线,套入细长橡胶管。松开心耳钳,经右心房切口插入左示指末节,收紧细长橡皮管,在示指引导下校正针尖缝合的部位和方向,以及在缝合后探查缺损是否完全闭合。第一进针的部位是在右心耳根部附近。缝人心腔后,针尖的方向是从右心房向左心房通过房间隔缺损的前缘,再从左心房向右心房通过房间隔缺损的后缘,由房间沟处出针和拔出(图33-11)。在第
以下为关联文档:
小房间隔缺损(以下数据为出生4天时做的彩超数据) 一、主要测值: AO:10.0mm LVDd:17.6mm LVPWd:2.3mm LVEF:70%LA:12.2mm LVDs:12.3mm LVPWs:4.0mm LVFS:39% 二、描述: 心脏位置及连接正常,各...
儿童房间隔缺损我家男孩今年2岁8个月,医院超声检查所见:2DE:右房室及肺动脉径线增大,余房室及大血管径线正常,各瓣膜形态与运动未见异常,房间隔中上部见16×15mm2回声中断。室隔连续。主动脉弓未...
宝宝哭声极小,有房间隔缺损宝宝,女生。2007-9-10号出生。出生后哭声很小,有时根本就听不见哭声。但小脸蛋总是涨的通红。感觉好可怜。后来通过B超查出来为房间隔缺损(继发孔型)症状和动脉导管未闭。请问宝...